大腸がん(外科)(消化器科外科)
外科
1.頻度
消化管の最後の部分である大腸(結腸と直腸)に発生する悪性腫瘍で、いわゆる先進諸国で頻度の高い癌でしたが、近年我が国でも増加傾向の著しい癌です。
我が国の大腸癌研究会の登録集計では、1974年から1977年の3年間の登録患者数が6624であるのに対して、1990年から1993年の4年間では24757に、およそ3.7倍に増加しています。
年齢調整死亡率は男女合わせて、2005年~2010年の間に胃癌を追い越すものと推測されています。
早期の癌ではほとんど症状がなく、検診として行われる便潜血反応(便の中に微量の血液が含まれるかどうかを調べる)が陽性となり精密検査で発見されることがあります。
排便異常(便が出にくい、下痢と便秘を繰り返す、下痢便しか出ないなど)や腹痛、下血などの自覚症状で発見される大腸癌は、残念ながら、進行大腸癌の場合がほとんどです。
ただし、たとえ進行していた場合でも、肝臓や肺などの遠隔臓器に転移していない場合は、十分な局所の腸切除により根治可能な例も多く、消化器に発生する癌の中では比較的予後のいい癌です。
2.解剖
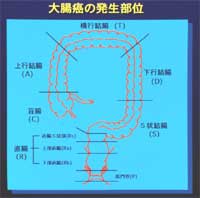
小腸から続き肛門に至る消化管の中では最後の部分です。
大腸は大きく分けて肛門に近い直腸と結腸に区分されます。
小腸に続く結腸は、口側から順に、盲腸、上行結腸、横行結腸、下行結腸、S状結腸に細かく区分けされ、直腸は、直腸S状部、上部直腸、下部直腸に区分されています。
区分されている理由は、部位によってリンパ節転移の拡がりや手術の方法に違いがあるからです。
横行結腸とS状結腸は腸管膜という腸を支持する膜で覆われており、腹腔内(お腹の中)にぶら下がったような状態になっています。
一方、その他の部分の大腸は、腹腔の後ろ側に固定されています。
胃・十二指腸に続く長い小腸が消化・吸収の首座であるのに対して、大腸は、水分や電解質の消化・吸収に関与するのみで、消化・吸収という観点からはそれほど重要ではありません(病気によっては、大腸全摘術を行うこともしばしばですが、ほとんどの場合、術後に栄養障害を来すことはありません)。
ただし、直腸、特に下部直腸は便を貯留し、水分の再吸収を行って便を硬くし、排便を調節する機能を担っており、この部分を切除すると多少便通は変化します。
3.症状
早期の癌ではまず自覚症状はありません。
検診として行う便潜血反応(後で詳述)が陽性となり精密検査を行うことで発見されたり、ポリープの検査のために行った大腸内視鏡検査でたまたま発見されたり、他の大腸の病気や大腸切除後の内視鏡検査で見つかったりすることがあります。
ある程度進んだ大腸癌では、癌により腸の内腔が狭くなり便の通りが悪くなることに起因する症状と、癌の部分からの出血による症状が現れます。
すなわち、便秘がちになる、便秘と下痢を繰り返す、下痢便しか出なくなる、などの症状が出てきます。
また、癌で狭くなった部分を通過させようとして腸の蠕動が亢進し、腹痛が出ることもあります。
通過障害が高度になると、腸閉塞の状態となり、強い腹痛と排便・排ガスの停止、腹部膨満、吐き気や嘔吐などの症状が出現することもあります。排便状況(排便習慣)の変化や繰り返す腹痛、腹部膨満感などは初期の症状として要注意です。
一方、癌の部分からの出血による症状としては、目で見て分かる血便(下血)、貧血症状があります。
癌からの出血の場合は、一度に大量の下血を起こすことは極めてまれで、大部分は慢性、少量の持続性出血です。
このため、出血があっても気がつかないことも多く、貧血の症状が出て初めて検査を受けることになったり、採血検査で貧血が見つかり精密検査で大腸癌が発見されることもしばしばです。
肝臓や肺などの遠隔臓器に転移を伴った進行大腸癌の場合でも、転移による症状が出現することはほとんどありません。
4.検査と診断
検診で便潜血反応が陽性になった場合や大腸癌を疑わせる何らかの症状があった場合には、次の検査を行います。
大腸癌があるかどうかを診断するための検査以外に、癌と診断され手術を中心とした治療を考える場合には、癌の拡がりを判断するための検査が必要になります。
(全身麻酔で癌の手術を受けていただくためには、全身の臓器に問題がないかどうかの検査も必要になりますが、ここでは省略します。)
I. 大腸癌を診断するための検査
1)肛門指診
肛門に近い部分に発生した直腸癌では、肛門より直腸に指を入れ、直腸を触診することで癌を診断することが可能です。経験を積んだ大腸外科医は、指による触診で、癌の診断だけでなく、肛門縁よりの距離、癌の深達度(周囲臓器への浸潤程度)なども判断し、行うべき手術の方法も考えることができます。
2)注腸造影検査
肛門より造影剤(通常はバリウム)と空気を大腸に注入し、大腸全域をレントゲン撮影する検査です。予め、下剤の服用により大腸の中の便を排除しておく必要がありますので、やや苦痛を伴う検査です。検査では、ポリープや癌があるかどうかの診断、腸の位置や長さの診断、ポリープや癌の発生部位の診断が可能です。
3)大腸内視鏡検査
肛門より内視鏡を挿入し、大腸粘膜の観察を行う検査です。病変を直接観察でき、病変部の一部を採取することにより、病理組織検査でより正確な診断が可能です。また、早期の癌では、内視鏡下に病変を切除することも可能です。注腸造影検査と同様に、下剤による腸内容の排除が必要です。場合によっては、腸の伸展により痛みがやや強いことがありますが、最近は、積極的に鎮痛剤が使用されるようになっています。
4)血中の腫瘍マーカー(CEA)の測定
大腸癌では血中の腫瘍マーカーが上昇していることが多く、大腸癌の診断や進行度の判断、切除後の再発の有無の判断に利用されます。
ll. 大腸癌の拡がりを診断するための検査
1)腹部CT検査
肝臓への転移の有無やリンパ節転移の状況、原発癌病巣の周囲臓器への拡がりの程度を診断します。
2)腹部超音波検査
CT検査と同様に、肝臓への転移の有無やリンパ節転移の有無を診断します。CT検査とはやや描出能が異なり、両者を併用することにより、より精度の高い診断が可能です。また、検査する医師の経験や能力が検査の精度に影響します。術前の検査では、経験を積んだ腹部外科医が検査を実施しており、転移の有無の診断だけでなく、転移病巣の合併切除が可能かどうかも同時に判断しています。
3)腹部MRI検査
主として直腸癌の場合に、周囲臓器への拡がりの有無の診断、骨盤内リンパ節転移の有無の診断のために実施しています。
4)胸部CT検査
大腸癌では血行性に肺に転移することもあります。肺への転移の危険性が高い場合や肺転移が疑われる場合は、胸部についてもCT検査を行います。

5.進行度・病期
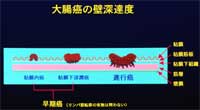
発生した癌の深達度(癌が大腸壁のどの程度まで深くくい込んでいるか)により早期癌と進行癌に大別されます。
癌はもともと内腔の粘膜上皮より発生しますが、早期癌とは、癌が粘膜内あるいは粘膜下層に留まっている場合です。
粘膜内の癌は転移しませんが、粘膜下層まで癌が拡がると転移することがあります。すなわち、早期癌であっても粘膜下浸潤癌は転移を念頭に置いた診断・治療が必要になります。
癌が粘膜下層を超えて、腸壁の固有筋層にまで浸潤しているものが進行癌です。
腸切除となる大腸癌の大部分は進行癌ですが、進行癌といっても、癌の深達度や転移の有無により、進行程度はまちまちです。
大腸癌の場合、たとえ進行癌であっても、根治切除できる可能性も高く、比較的予後の良い癌です。
進行程度は手術の前に診断し手術術式を決定しますが、手術後、切除した癌病巣やリンパ節を病理組織学的に詳しく調べ、最終的に進行程度が明らかになります。

6.治療
大腸癌では癌の進行度や初回治療か再発かどうかにより、以下の治療法の何れかを選択したり、組み合わせて行います。いずれも、目的は
1)生存期間の延長 2)QOLの改善 です。
1)内視鏡治療
粘膜内や粘膜下層の比較的浅い範囲に留まっている癌の場合には、内視鏡切除によって治療を完了することができます。もちろん、癌の深達度からは内視鏡治療の適応になる病変でも、病変が大きかったり、腸の屈曲部やヒダの陰に隠れている場合などは安全で確実な内視鏡切除ができないこともあります。内視鏡切除後に、癌の拡がりが予想外に広く切除断端に癌が残った場合やリンパ節転移が強く疑われる場合は、追加で腸切除術を行うこともあります。
2)手術治療
a)経肛門的切除
比較的肛門に近い直腸癌では、肛門から直視下に癌病巣を切除できる場合があります。適応は内視鏡切除とほぼ同様ですが、直接目で見て切除できますので、より広範囲の病変の場合も切除可能です。
b)腸切除
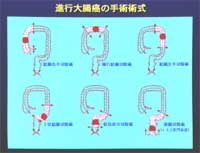
早期癌の一部のものや進行大腸癌の場合は、リンパ節郭清(転移の可能性のあるリンパ節も合併切除)を伴った腸切除術が必要になります。
手術の方法は、従来は開腹による腸切除のみでしたが、最近は、腹腔鏡補助下の腸切除術も行われるようになってきています。
癌の発生部位により、結腸右半説切除術、結腸左半切除術、S状結腸切除術、直腸切除術、直腸切断術などの術式があります。
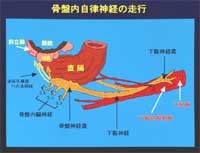
また、直腸癌の場合、広くリンパ節を切除すると術後に排尿機能障害を併発するこたがあるため、最近は、リンパ節の切除範囲を縮小したり、神経を温存しながらリンパ節郭清を行う神経温存術式も積極的に選択されるようになっています。
一方、直腸癌が膀胱や前立腺などの周囲臓器に浸潤している場合には、膀胱や前立腺などを含めた骨盤内臓の全摘術を行うことがあります。
肛門に近い位置に発生した下部直腸癌の場合には、直腸を切断し、自然肛門部を閉鎖した上で人工肛門の増設が必要になります。
最近では、なるべく人工肛門の増設を避け、非常に低い位置でも腸管吻合を行って自然肛門を温存する術式も選択されることが多くなってきています。
もちろんこの場合、癌の根治性(癌を残さない)を損なわないことが大前提であることは言うまでもありません。
最近、直腸癌の外科的治療では、症例数が多い施設の方が治療成績が優れているとも言われており、骨盤の奥深いところでの手術・吻合操作であることや癌の拡がりの診断を含めた手術術式の選択には、かなりの専門性と経験が必要であるため、経験を積んだ大腸専門医の診断・治療を受けられることをお勧めします。
3)薬物(抗癌剤)治療
抗癌剤による治療は、術後の予防的な投与や初発癌や再発癌に、単独もしくは放射線治療と組み合わせて使用されます。飲み薬や静脈注射による投与の場合があります。従来は使用できる薬剤や投与方法は限られたものでしたが、最近では、次第に薬剤の種類や投与方法、薬剤の組み合わせに選択肢が多くなり、進行再発癌では、イリノテカンと5FU系薬剤の組み合わせが第1選択で使用されています。生存期間を延長させるという根拠があるので有効ですが、抗癌剤で完治することは稀です。術後の予防的な抗癌剤の使用に関しては、5-FUとLV(ロイコボリン)を組み合わせて静脈投与する方法で、結腸癌での有効性が報告され、我が国でもに標準的治療として取り入れられるようになってきました。ただし、抗癌剤の使用に関しては、生存延長効果と副作用の兼ね合いで使用しますので、個々の患者さんや癌の進行程度や手術の状況によって異なります。担当医が詳しく説明し、選択していただくことになります。やや特殊な投与方法(投与経路)としては、肝転移のある方や肝転移の切除後に、肝動脈に直接抗癌剤を注入する肝動注療法があります。
4)放射線治療
直腸癌の術前や術後の補助療法として、あるいは、再発した直腸癌や転移した大腸癌の治療を目的として行われます。また、転移した癌の痛みを和らげる目的で行われることもあります。放射線照射単独で行われるより、抗癌剤による化学療法と組み合わせて行われることもしばしばです。
7.治療成績
先にも述べたように、大腸癌の進行度は、癌の壁深達度やリンパ節転移の有無や程度、周囲臓器への浸潤や遠隔臓器への転移の有無により区別されています。また、癌の組織型によっても、再発の危険度に差があります。
切除した癌病巣やリンパ節を顕微鏡で詳しく調べることで、組織学的な進行程度が決まります。病期Iはリンパ節に転移のない、比較的癌の壁深達度が浅いもので、病期IIは壁深達度がより深いもののリンパ節転移が無いもの、病期IIIは、リンパ節転移が陽性のもので、リンパ節転移の拡がりの程度によりIIIaとIIIbに区別されています。リンパ節転移が局所に限局していない場合や腹膜転移や遠隔臓器に転移がある場合は病期IVと分類されます。
我が国の大腸癌研究会では、代表的な施設からの登録をもとに、大腸癌の病期別の生存率を算定していますが、その資料によると、1990年から1992年の登録で5年生存率は、結腸で病期Iは90.4%、病期IIは82.0%、病期IIIは69.2%、病期IVは15.9% と報告されています。また、直腸では病期Iは91.4%、病期IIは76.4%、病期IIIは57.5%、病期IVは14.6%となっています。
8.手術後の障害・後遺症
1)消化・吸収能への影響
先にも書きましたとおり、大腸は消化・吸収という観点からはさほど重要ではなく、大腸を部分的に切除しても、ほとんど影響はありません。たくさんの術後の患者さんを外来で診察しておりますが、太れない患者さんより、太りすぎて困る患者さんの方が圧倒的に多いようです。
2)排便機能への影響
直腸を除く大腸の切除では、術後早期を除いて、排便機能への影響はほとんどありません。ただし、直腸切除の場合は、残る直腸の長さにもよりますが、多少は、排便への影響が残ります。軟便の傾向になったり、排便回数が増えたりすることがあります。もちろん、かなりの高齢者や肛門括約筋の機能が低下している場合には、肛門に非常に近い部位での吻合はしませんので、通常の直腸切除・吻合では、便失禁に悩まされることはほとんどありません。無理な吻合による術後の便失禁に苦しむよりは、人工肛門の方がはるかに快適であることは言うまでもありません。
3)排尿機能障害
直腸癌、なかでも肛門に非常に近い部位に発生する下部直腸癌では、癌を根治するために骨盤壁のリンパ節を広範囲に切除する場合があります。この場合、排尿機能に関与する末梢神経を傷つけざるを得ないことがあり、術後に排尿機能の障害が残ることがあります。リンパ節転移や郭清の程度にもよりますが、もっとも重度の場合は、自己導尿が必要なこともあります。ただし、最近は、これらの神経を温存しながらリンパ節郭清を行う手術が行われるようになっており、術後の排尿障害は軽くなっています。神経を温存する手術を行った場合でも、排尿に関与する神経の近くに手術操作が加わりますので、術後早期には何らかの排尿障害が生じることもあります。
4)性機能障害
排尿に関与する神経に比べ、男性の性機能に関与する神経はさらに繊細・複雑であると考えられています。神経を温存したにもかかわらず、術後に何らかの性機能障害が残る場合があります。年齢的要因や心的要因(特に人工肛門を増設した場合)も関与しているものと推測されます。
5)人工肛門を増設した場合
発生した直腸癌が肛門に極めて近い場合は、直腸を切断し、人工肛門を増設することになります。最近は、なるべく肛門括約筋を温存し、非常に低い位置での吻合を行うことにより、なるべく人工肛門を増設しない術式が選択されるようになっています。もちろん、癌を完全に切除することが重要で、根治性が得られない(局所再発の危険性が高い)場合には、躊躇うことなく人工肛門を増設する術式を選択することになります。人工肛門の装具の進歩は著しく、便の漏れや臭い、皮膚のかぶれなどはほぼ克服されています。人工肛門があっても、ほとんどの方は、術前通りの生活(社会復帰を含めて)に復帰しておられます。本院では、ストーマ外来を開設しており、退院後もストーマ増設後の方々のケアーを行っています。また、ストーマ外来では、他院でストーマ増設を受けた患者さんの相談にも応じています。
9.術後フォローアップ
(外来通院について)
術後2年以内に転移・再発が明らかになることが多く、3年以降再発の危険は漸減します。術後5年が経過してからの再発はまれであり、定期通院を終了します。2期以上では、退院後、3ヶ月に1度の定期受診になります。2年目は3~6ヶ月に1度、3年目から5年目までは6~12ヶ月に1度の受診になります。紹介元の開業医や病院がある場合は、お互いが連携して術後の経過観察をさせていただきます。
受診時は毎回、血液検査を行いますが、腹部のCTスキャンや超音波検査、胸部レントゲン撮影などは、半年から1年に1度実施します。大腸癌は多発する傾向がありますので、数年に1度は、大腸内視鏡検査で、残っている大腸に新たにポリープや癌が発生していないかどうかを調べます。
人工肛門を増設した患者さんのために、ストーマ外来を設けており、装具の貼り替えの指導や適切な装具の選択、皮膚のかぶれの治療などを行っています。また、身体障害者の認定申請についても相談に応じ、申請書類の作成を行っています。
10.予防と検診
大腸癌の検診としては、年に1度、便中に目で見てはわからない微量な血液が含まれているかどうかを調べる便潜血反応が行われています。
血液が含まれている場合は、かなりの感度で検出しますが、ポリープや癌があってもそのとき出血していなければ陽性とはならず、繰り返し(毎年)受検することが重要です。
一般的には、大腸ポリープの発育はかなりゆっくりしたものであると考えられており、一度の検査で陽性にならなくとも、継続して受検することにより、次の検査で陽性になれば、根治的な切除(内視鏡的切除を含めて)が可能なこともしばしばです。
最近では、特に人間ドックなどでは、医師による肛門指診と大腸内視鏡検査(S状結腸まで)まで行われるようになってきています。
近年の大腸癌の増加は、食生活の西欧化に起因することが考えられています。
高タンパク食や高脂肪、低繊維食の摂取により大腸癌の発生が増加するものと考えられています。
各国の国民一人あたりの動物性脂肪の摂取量と、大腸癌の年齢調整罹患率が非常によく相関している事実より、タンパク質と脂肪の多量摂取は大腸癌発生の危険因子であるものと推測されます。また、アルコールの摂取量とも関連があるものと考えられています。
11.遺伝性大腸がん
大腸癌の中には、遺伝的に発生しているものもあります。
遺伝子の大腸癌には、大腸に多数のポリープが発生し、放置すると必ず癌が発生する「家族性大腸ポリポーシス」とポリープの多発を認めない「遺伝性非ポリープ性大腸癌」があります。
いずれも常染色体性優性の遺伝性の病気で、男女の別なく、患者の親から子供の 50% に遺伝します。
遺伝性の癌の一般的な特徴として、癌の発生する年齢が低いこと、家系内に癌患者が多発すること、癌が単発ではなく多発する傾向があることなどが挙げられます。
ただし、遺伝性の大腸癌の頻度はそれほど高いものではなく、全大腸癌の数パーセントと考えられています。
家族性大腸ポリポーシスや遺伝性の非ポリープ性大腸癌の一部のものでは、原因となる遺伝子の異常が明らかにされており、遺伝子を調べることで、ポリープや癌が発生する前に診断することが可能です。
本院では、ご希望があれば、十分に説明した上で、ご同意をいただき発病前の遺伝子診断を実施しています。
消化器科
1.解剖
大腸は、消化管の食物が通っていくいちばん最後の部分です。
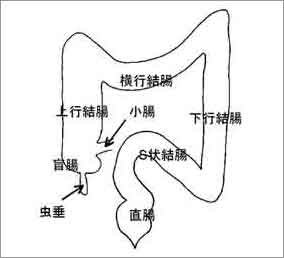
図のように、肛門の近くから、直腸、S状結腸、下行結腸、横行結腸、上行結腸、盲腸の各部分に分けられています。盲腸の下に虫垂が付いています。
また、上行結腸には、小腸からの出口である、バウヒン弁があります。
2.頻度
大腸がんは、食生活の欧米化に伴って、日本でも患者数が増加しています。
平成11年の人口動態統計によると、がんによる死亡者数のうち、男女合計では、肺がん、胃がんについで第3位、男女別では、男性で第4位、女性では第2位を占めています。
3.症状
早期の大腸がんには、自覚症状はあまりありません。
便の表面に血液が付着したり、排便時に出血したりといった症状が見られる場合があります。
進行がんになると、血便・下血の他に、便が細くなる(便柱細小)、排便後も便の残った感じがある(残便感)、便秘と下痢を繰り返す(交代性便通異常)、腹痛が続くといった症状が現れます。
しかし、かなり進行したものであっても、自覚症状のまったくない場合も、珍しくありません。
また、上に述べたような症状があるからといって、必ずしも大腸がんであるとは限りません。
4.検査と診断
上に述べたような自覚症状があったら、それが、大腸がんによる症状なのかどうかを調べるために、検査をしなければなりません。
このための検査には、注腸造影と、大腸内視鏡検査があります。
どちらの検査をまず行うかは、症状の現れ方や強さにもよりますが、当院ではまず注腸検査を行う場合のほうが多いです。
また、そのような自覚症状がある患者さんに対して行うべき検査のほかに、健康診断として、便潜血検査と、腫瘍マーカーの測定行われます。
i) 注腸検査
肛門から、ビニールのチューブを挿入し、それを通して、バリウムと空気を入れて、レントゲンで大腸を写し、病変を調べる検査です。前日から、強い下剤を飲んで、腸を空っぽにしておかないと、十分な検査ができません。
ⅱ) 大腸内視鏡検査
肛門から、ファーバースコープ(胃カメラと同じものですが、一回り太いものを使用します)を挿入して、大腸を粘膜側(腸の内側)から観察する検査です。曲がった腸管の中に相当の長さにわたってファイバースコープを挿入するため、多くの場合痛みを伴います。観察と同時に、必用に応じて、ポリープ切除や、止血などの、内視鏡下での処置が可能です。
ⅲ) 便潜血
市民検診や、人間ドックにおける、大腸がんの検診に、最も頻繁に用いられる方法です。便を取ってその中に、血液の反応が混じっていないかどうかを調べる検査です。簡単で、苦痛がないことが長所です。しかし、便潜血が陽性に表れたからといって、必ずしもがんやポリープがあるわけではありません。逆に、進行がんのある場合でも、便潜血反応が陰性になる場合もあります。便潜血で、陽性になった場合は、注腸や、大腸ファイバーで、潜血の原因が、がんではないかどうか、二次検診を受けなくてはいけません。
ⅳ) 腫瘍マーカー
血液をとるだけでできる検査なので、これも、人間ドックではしばしば行われます。この検査も、便潜血と同様、体の中にがんがあっても、陰性になる場合があります。また、がん以外の理由でも、陽性になることが珍しくなく、陽性だからといって、ただちにがんであるということにはなりません。大腸がんでは、腫瘍マーカーのうち、CEAの上昇が多く見られますが、これは、他の消化器系のがんをはじめ、乳がん、肺がん、婦人科のがんなどでも、しばしば異常値を示します。
5.治療
大腸がんは、早期のものは、切除すれば完全に治る病気です。
ある程度進行したものでも、手術によって完治が望める場合もあります。(手術については、当院ホームページの外科の大腸がんの項をご覧ください。)
転移があったり、重い心臓病や、呼吸器疾患があるために、手術によってがんを取りきることができない場合は、他の方法でがんを治しきる可能性は、通常はありません。
その場合は、進行を遅らせるための抗がん剤による治療や(化学療法)、腸閉塞を予防すること、あるいは痛みに対する治療といった、症状を取るための治療を行っていくことになります。
i) 化学療法
抗がん剤による治療です。残念ながら、現状では、抗がん剤のみで、大腸がんを完全に消してしまうだけの効果を期待することはできません。抗がん剤は、腫瘍の縮小効果や、延命し自宅で暮らす期間を延長する効果を期待して行われます。肝臓に転移がある場合は、有効性を高めることと、副作用を軽くすることを目的とし、肝動脈に先端を置いた細い管(カテーテル)を通して抗がん剤を注入する、肝動脈動注化学療法が行われます。
ⅱ) バイパス術、ステント挿入
原発巣で大きくなった腫瘍は、腸管を閉塞させて、腸閉塞の状態を起こします。腸閉塞は、放置すると生命に直接関わる危険な状態であり、また、食事が取れず嘔吐が続くために、非常に苦痛の強い症状でもあります。手術不能ながんによって腸閉塞が出現した場合は、閉塞した部分をバイパスして食事が通る道筋を作るバイパス手術が行われることがあります。
また、閉塞した部位を押し広げておいて、針金をパイプ状に編んだもの(ステント)を入れると、食事の通り道を、再び確保することができます。まだ一般的な方法ではありませんが、治療が成功したときは、患者さんの生活の質を大きく向上させることができるため、当科では、積極的に取り組んでいきつつあります。
ⅲ) ポリープに対する治療
大腸がんの多くは、良性の大腸ポリープである腺腫ががん化してできてきます。大腸ポリープには、腺腫以外にも、過形成性や炎症性のがん化しないものもあります。内視鏡検査では、ポリープの外観によって、がんに変わる可能性のあるポリープと、可能性のないポリープを区別することができます。過形成性ポリープや炎症性ポリープは、取る必要はありません。また、腺腫であっても、小さなものは、一生の間良性のままで、大きくならない場合もあります。そこで、5mmを超える腺腫が、内視鏡によるポリペクトミーの適応となります。内視鏡的に切除したポリープは、病理検査(顕微鏡で詳しく見る検査)で、良性か、悪性かを調べます。
ポリープの一部ががんに変わっていても、多くの場合は、内視鏡的な切除だけでがんの全体が取りきれていると判定され、治療完了と判断されます。がんの一部が組織の深いところまでおよんでいるときは、完全な治療とするために、外科的手術を追加する必要がある場合もあります。
ポリープ切除は、内視鏡を使っての手術です。そのため、開腹手術に比べればはるかに安全なものの、若干の合併症の危険性があります。合併症のうち主なものは、出血と穿孔(腸の壁に穴があくこと)です。出血は、ほとんどの場合経過観察のみか、内視鏡下の止血処置によって、止血します。まれに穿孔を起こした場合は、開腹手術による治療が必要となる場合があります。










