白血病(血液内科)
1.概説
血液とは
血液は体重の約1/13を占め、体重50kgのヒトで約4リットル有り、心臓のポンプ作用で全身の組織に送られ細胞に酸素や栄養を送り、細胞からの老廃物を運び出す役目をしています。
血液は血漿と呼ばれる水の部分と血漿中に浮遊している血球で構成され、血球には赤血球、白血球および血小板の3種があります。
その寿命は赤血球が約120日、白血球(顆粒球)が6~8時間、血小板が7~10日で、何れも骨髄中で持続的に産生され常に新しいものと置き換わると共に赤血球は1mm3の血液中に約450万個、白血球は5000個そして血小板は15万個と一定に調節されています(造血)。
いずれの血球も一種類の細胞(造血幹細胞)に起源を発しています。
細胞内には遺伝子という細胞の形や働きに関するすべての情報が記録されている設計図のような部分があり、この遺伝子が正確に働いて細胞の分化、増殖を適切にコントロールしているのです。
その調節機構が破綻し、無制限に血球が増加する病気を白血病といいます。
即ち、白血病には白血球が増加する病気だけではなく、赤血球や血小板が増加するものもあるのです。
また細胞分化のいずれの部分で癌化が起こるかで、腫瘍細胞の性格は異なりリンパ腫にもなります(図1)。
2.原因
白血病
殆どの白血病の原因は未だ不明ですが、徐々に解明されつつあります。
放射線(X線)
放射線の大量被曝は白血病の原因となります。
ウィルス
成人T細胞白血病(HTLV-1)
バーキットリンパ腫(EBウイルス)
抗癌剤
一部の抗癌剤では使用後副作用として、白血病が発症することがあります(二次性白血病)。
遺伝
白血病と遺伝の関係は明らかでは有りませんが、一部の染色体異常を伴う先天性疾患で、白血病の合併が多いようです。
化学薬品
ベンゼンなどの一部の化学物質に暴露された場合白血病の発症頻度が高いようです。
3.発症頻度
白血病はどの年齢でも発症しますが、高齢者に頻度が高い傾向にあります。白血病による死亡率は人口10万に対して年間4.6人で、すべての癌の3%を占めています。
4.分類
白血病は臨床経過から慢性と急性に分けられ、白血病細胞の由来する血球細胞により各白血病に分けられます。
白血病の分類
1. 急性白血病
骨髄性白血病(AML:M0、M1、M2)
a) 急性前骨髄球性白血病(APL:M3)
b) 非定型的白血病(AUL)
c) 骨髄単球性白血病(AMMoL:M4)
リンパ性白血病(ALL:L1、L2、L3)
単球性白血病(AMoL:M4)
2. 慢性白血病
骨髄性白血病(CML)
a) 若年型慢性骨髄性白血病(JCML)
リンパ性白血病(CLL)
単球性白血病(CMoL)
骨髄単球性白血病(CMMoL)
3. 特殊型
1) 赤白血病
2) 好酸球性白血病
3) 好塩基球性白血病
4) 巨核芽球性白血病
5) 形質細胞性白血病
6) 緑色腫
7) 慢性好中球性白血病
8) 成人T細胞白血病
9) リンパ肉腫細胞性白血病
10) hairy cell leukemia
11) 前リンパ球性白血病
5.診断方法
白血病の特徴は採血のみで体内の腫瘍細胞が観察できることです。
故に、白血球増加や汎血球減少などの血液異常を認め、末梢血白血球中に芽球(blast)と呼ばれる異常細胞を認めた場合、かなり強く白血病が疑われます。
確定診断は骨髄穿刺を行い骨髄中の白血病細胞を見て行います。
白血病のタイプは特殊染色を行ったり、白血病細胞表面の糖タンパクを抗体を用い検索したり、白血病細胞を短期間培養して染色体分析を行ったりして決定します。
慢性骨髄性白血病では末梢血白血球数は著しく増加します。
慢性骨髄性白血病の癌化は急性白血病と比べかなり未分化な段階において起こり、白血病の因子は白血球のみでなく、赤血球、血小板にも存在します。
また、分化能を有し、成熟白血球のみでなく赤血球、血小板へと分化します。
一方、急性白血病細胞は慢性骨髄性白血病より分化した段階で癌化し、分化能はなく、芽球という幼若な形態の細胞で増殖のみを行います。
故に、慢性骨髄性白血病の末梢血は著しい白血球増加(時に10万以上)のみならず、赤血球や血小板の増加も認めます。
また、慢性骨髄性白血病は染色体分析でフィラデルフィア染色体という特徴的な染色体異常を有し、これが確定診断の最も有力な所見となります。
また、同染色体内の遺伝子異常(BCR-ABL融合遺伝子)も既に解明されており、これの種々の方法で解析することにより、末梢血や骨髄中にどれ位の白血病細胞が残存しているか見ることも可能です。
6.症状
慢性白血病慢性期では症状はなく、健康診断や偶然に行った血液検査で発見されることが多いようです。
しかし、急性転化や急性転化への移行期では発熱などの症状を伴います。
病気が進行すると、急性白血病と同様の症状を伴うことも有ります。
急性白血病は早い経過を取り、未治療の場合発病より数ヶ月以内に死亡します。
症状は骨髄中で白血病細胞が増加するため正常血球の産生が抑制され起こります。
赤血球が減少するためしょうじる労作時の息切れなどの貧血症状、正常白血球が減少するための易感染性(原因不明の発熱)、血小板が減少するための出血傾向が主な症状です。
また、白血病細胞の脾臓、肝臓、リンパ節などへの直接の浸潤によりこれらの臓器は腫大します。
急性前骨髄球性白血病では凝固、線溶の異常を認め、著明な出血症状を伴う播種性血管内凝固症候群(DIC)を合併します。
7.白血病の治療
白血病の治療方法の主体は抗癌剤による化学療法です。治療法は急性と慢性で異なります。
(急性白血病の治療)
急性白血病治療の目標は体内に存在する白血病細胞をすべて根絶すること(total cell killing)、すなわち最終的には治癒を目指しています。
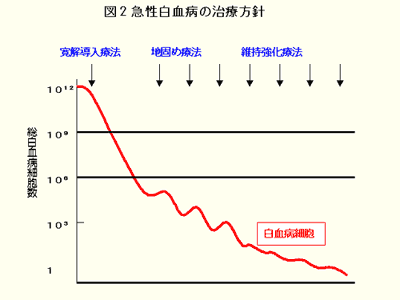
急性白血病の発症時体内には通常約10*12乗個の白血病細胞があります。
化学療法の第一目標はこれを10*8乗個以下に減少させることです。
10*8乗個以下となった場合、通常の顕微鏡で骨髄中の白血病細胞を発見することが困難となります。
この状態を完全寛解といいます。
完全寛解まで骨髄中の白血病細胞が減少すると正常の造血が回復、末梢血は正常化します。
この最初に行う治療法を寛解導入療法といいます。
しかし、完全寛解の状態でも体内にはかなりの白血病細胞が残存し、放置すると再増殖するため、その後地固め療法、維持強化療法を行い、順次白血病細胞数を減少させ、最終的には白血病細胞の根絶を目指します。
骨髄性とリンパ性の急性白血病で有効な抗癌剤が異なるため使用する薬剤は異なりますが、基本的な治療方針は同様です(図2)。
(慢性白血病の治療)
慢性骨髄性白血病の治療は急性骨髄性白血病と異なり、治癒を目指す最も有効な治療法は造血幹細胞移植しかありません。慢性骨髄性白血病(慢性期)の化学療法は体内の白血病細胞の数をコントロールし、日常生活に支障のないようにするのが目標です。また、インターフェロン療法は、白血病細胞を減少させ、急性転化を起こすのを遅らせるといわれています。最近開発された慢性骨髄性白血病に対する治療薬(STI571)はほぼ全例で血液学的効果、かなりの例で染色体異常の減少、消失を認め画期的な治療薬として本邦でも期待されています。しかし、長期的な効果などについてはまだ不明です。
慢性骨髄性白血病(急性転化期および移行期)の治療は急性白血病の治療に準じ、リンパ性と骨髄性で使用する薬剤が異なります。
造血幹細胞移植(骨髄移植)とは?
白血病は治癒も可能な非常に抗腫瘍剤に対する感受性の高い癌です。
故に、抗腫瘍剤の投与量を増やせば増やすほど白血病細胞を減らすことが出来ます。
しかし、限度を超えると白血病細胞のみではなく残存している正常の血液細胞も影響を受け、治療後骨髄は血液を作ることが出来なくなってしまいます。
このように、正常細胞を含め白血病細胞をほぼ全滅させ、その後、保存しておいた自己や他人(同種)の造血幹細胞を体に入れ、造血機構を再構築する手技を造血幹細胞移植といいます。
造血幹細胞移植は幹細胞のソースにより自家(自分の幹細胞を移植前に採取保存しておく)、同系(一卵性双生児の兄弟より幹細胞を採取)および同種(白血球の型、HLAが一致した他人の幹細胞を使用する)の3種類があります。
また、幹細胞の採取法により末梢血より採取する末梢血幹細胞移植、手術室で全身麻酔下にて骨髄に針を刺して採取する骨髄移植があります。
急性白血病の一部や慢性白血病は造血幹細胞移植の適応です。
完全寛解時でも骨髄や末梢血中にはごく少数白血病細胞が残存しており、自家造血幹細胞移植では免疫機能が働かず再発の危険性が有ります。
一方、同種(他人)の骨髄を入れた場合、生着した幹細胞が造血を行うとともに、白血病細胞に対する免疫反応を起こし、残存腫瘍細胞を排除します(GVL効果)。
故に、骨髄移植(同種骨髄移植)は非常に強力な化学療法であると共に、免疫療法でもあります。










