乳がん(外科)
乳がんについての詳しい資料
乳がんを知り、乳がんから命を救うために・・・
マンモグラフィ検診施設画像認定施設 2005年5月16日取得
1.乳房の構造
乳房は、乳汁を産生分泌する大切な役割をもつ乳腺と皮膚、皮下脂肪からなる器官です。乳汁を産生する「腺房」とそれを運ぶ「乳管」、分泌口の「乳頭」からなります。また女性のシンボルとして肉体的・精神的・人間科学的に大切な意味をもっています。
乳癌は女性の癌の中で罹患率が第1位となり、最近増加傾向にあること、癌になりやすい年齢が他に比べ40-50歳台と若いことが特徴です。現在1年間に約30000人以上の方が乳癌になっており、45~50人に1人が乳癌になる確率です。
日本人の乳癌の多くは、「乳管」の上皮細胞から発生します。乳管上皮は基底膜という線維構造物に覆われていますが、それを破らずに乳管の中で広がっていくものを「非浸潤癌」、その膜を破って増殖するものを「浸潤癌」といいます。基底膜の外には血管やリンパ管がありますので、そこに癌細胞が入り、全身に広がること、つまり「転移」をおこす可能性が高くなります(図1)。「非浸潤癌」の段階で、診断され、適切な治療を受けると、乳癌からの救命は100%期待できます。
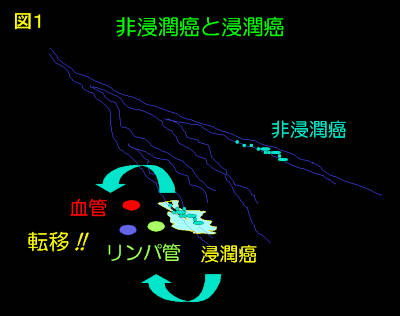
図1
2.乳腺外来の主訴(症状)と検査
乳腺外来には、色々な症状を自覚されて受診されます。まず一番多いのが「乳房の痛み」です。「乳房の腫れ」「違和感」「硬い感じ」「しこり」「乳頭からの分泌物」などがあげられます。我々はそれらの主訴や年齢背景も考慮し、おおよその病態を予測することもできます。生理の周期に応じておこる乳房の腫れと痛み→→「乳腺症?」とか、若い人でころころ動くくりっとしたしこり→→「線維腺腫?」のように・・・・
乳房の検査の基本は、(1)視診・触診 (2)マンモグラフィ(乳房X線検査) (3)乳腺エコー検査の3つです。
視触診で皮膚や乳頭に異常がないか、左右対称か、腫瘤や硬結の有無を調べます。
マンモグラフィ検査では、左右の乳房を斜めと上下に伸展圧迫して、写真を取ります。腫瘤や石灰化・乳腺構築の乱れなどの異常な影がないかを読み取り、カテゴリー1~5の5段階で良性⇔悪性の可能性を示します(図2)。この検査には、放射線技師のアートのような高精度の撮影技術と、正確に写真を読むためにも経験と知識が必要で、現在、学会を中心にこれらの講習会が開催され、認定制度が浸透してきました。乳癌検診にこの検査の併用が勧告されています。
乳腺エコー検査も、機器の発達とともに、微小な病変が正確に描出できるようになりました(図3)。拡張した数mm程度の乳管中の小さな病変まで捉えることができ、必要に応じて、針先を確認しながらの細胞採取もエコーガイド下にできるようになりました。
これらの3つの検査で、悪性が疑われるときには、まず最初に細い採血に使うときの針を、病変部に刺し、細胞を採取し、顕微鏡で調べる「細胞診検査」を実施します。これらの結果を総合的に判断して、乳癌か否かを診断します(図4)。細胞診で不確実なときや、検査所見に食い違いがあり、最終診断に悩むときは、太めの針で組織を取ってくる「針生検」やしこりのみを全部とって調べる「摘出生検」という手術も実施することがあります。
乳癌を非浸潤癌の段階でみつけ、適切な治療をすると100%の救命が期待できますから、これらの検査の技術や診断に、高度な精度管理が要求されます。またその発見動機の一つである「乳頭異常分泌」に対する正確なマネージメントも必要と常に気をつけています。赤い血の混じったような分泌液が出るときは、癌の可能性がありますので、専門医を受診しましょう。
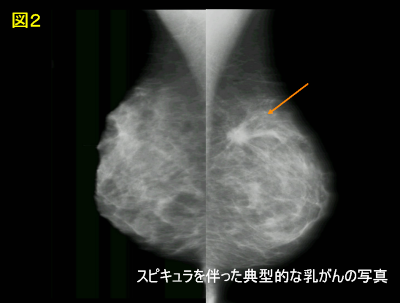
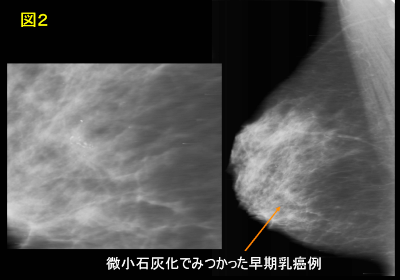
図2
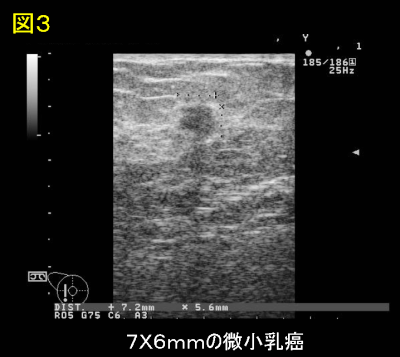
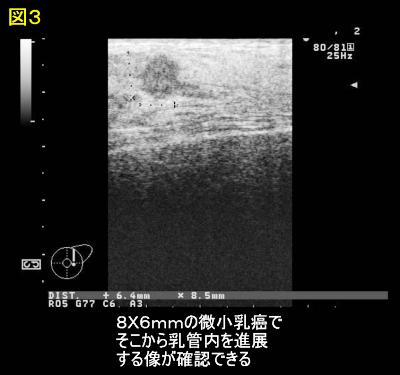
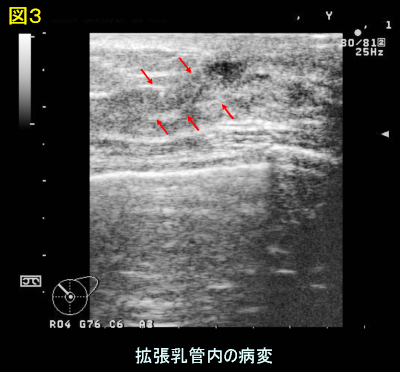
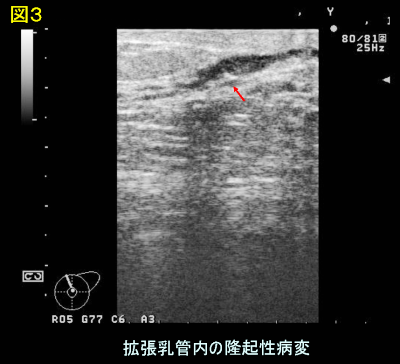
図3
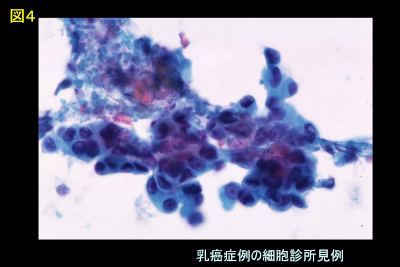
図4
3.乳癌の病期・進行度
発見される時期に応じて乳癌の進行度(臨床病期)が定められています。
| 0期 | 非浸潤癌 |
|---|---|
| l期 | しこりが2cm以下で、腋窩や頚部リンパ節に転移を認めない状態 |
| llA期 | しこりが2cm以下だが、腋窩リンパ節に転移を認める状態、または、しこりが2-5cmで腋窩や頚部リンパ節に転移を認めない状態 |
| llB期 | しこりが2-5cmで、腋窩リンパ節に転移を認める状態、または、しこりが5cm以上で腋窩や頚部リンパ節に転移を認めない状態 |
| lllA期 | しこりが5cm以上で、腋窩リンパ節に転移を認める状態、または大きさに関係なく腋窩リンパ節の転移がひどい状態 |
| lllB期 | しこりが皮膚や胸壁に浸潤している状態、頚部リンパ節に転移を認める状態 |
| lV期 | 肺や肝臓・骨などの遠隔臓器に転移を認める状態 |
進行度によって治療開始後の経過が予測でき、10年生存率は、0期では100%、?期で約90%、?期で約75%、?期で約45%、?期で約15%です。進行度に応じた治療が選択されます。
4.乳癌の治療
乳癌の治療には、
手術
薬物療法(化学療法・内分泌療法・抗体療法)
放射線療法
の大きな柱があり、それらを組み合わせて、最大限の治療効果を得る工夫を行います。
(1)薬物療法
乳癌の多くは、比較的早期から「全身病」としての性質をもち、肺や肝臓・骨などの全身へ小さな微小転移を起こしています(図5)。つまり、手術で、しこりやリンパ節を取るだけでは、完治を望むのは難しく、その前後の行われる薬物療法が重要となります(図6)。
薬物療法において、他の癌種と違い、特徴的なのは、内分泌療法です。乳癌の60~70%は女性ホルモン感受性があり、その影響により増殖が促進されます。女性のホルモン環境は閉経前と後で大きく異なり、閉経前は卵巣から分泌されますが、閉経後では脂肪組織でaromataseという酵素の働きで、副腎由来の男性ホルモンから産生されます。つまり、使用される薬も閉経前後で異なります。
閉経前:LH-RH agonist(ゾラデックス・リュープリン)、タモキシフェンなど
閉経後:タモキシフェン、aromatase阻害剤(アリミデックス・アロマシン)、トレミフェンなど
化学療法も比較的効果の示しやすい癌種なので、色々な薬と治療法が選択されます。
アントラサイクリン系(アドリアマイシンやファルモルビシン:AC、EFCなど)
タキサン系(タキソール・タキソテール)
CMF療法(エンドキサン+メトトレキセート+5FU)
その他(カンプト・MMC・5FU系経口抗がん剤など)
これらを上手く組み合わせて、最大限の治療効果が得られるように工夫して使われます(図6)。
最近の抗癌剤治療の動向は、術後の抗癌剤治療よりも、手術の前に行う、術前化学療法の重要性が増しています。術後予定する6~8コースの治療を手術の前に行うことにより、乳房温存手術の可能性が増し、また抗癌剤の聞き具合を知る事ができますので、今後の治療の役立つ情報が、個々に得られる可能性があります。
乳癌の増殖因子の一つにerbB-2という因子があり、その受け皿となるHER2受容体を刺激して、細胞増殖を促します。HER2陽性の再発乳癌に対して、その刺激をブロックする抗体療法として、ハーセプチンという新しい治療法も登場し、予後の改善がみられています。
これらの薬物療法には、副作用がつきものです。薬物療法は推奨される治療法を必要回数または必要年月行うことが、その効果―乳癌からの救命や生命延長―を可能にします。つまり、副作用を最小限に抑え、うまくマネージメントすることが大切で、最近特に看護師―医師―薬剤師―患者―家族など職種の垣根を越えたチームワーク医療の実現が実際の現場ではホットな話題でもあります。専門病院では、外来化学療法室などの専門の部屋や専任のスタッフによる管理体制ができつつあります。治療法の決定には、癌の性質を正確に評価することが大切で、それには、切除した癌部の詳細な病理検査が必須ですので、主治医は病理スタッフとも綿密な連携をとることが重要です。
(2)手術
癌をできうる限り取り除く-そのためには「手術」が必要です。乳癌をコントロールするには、まず乳房内の原発巣を取り除かなくてはいけません。従来はたとえ1cmの癌でも乳房切除を余儀なくされていました。ここ10数年来、臨床試験が進み、乳房内に遺残なく癌を切除できた場合、乳房温存する手術と乳房を全て切除する手術の間に成績が変わらないことが証明され、現在では、約2/3の方が、乳房温存手術を受けるようになりました。その背景には、検診や女性の乳癌に対する意識の向上により、比較的小さな段階でみつかることが多くなったこと、さらに、手術前に化学療法を施行することで、癌の大きさを小さくできるようになったことなどがあげられます。
第2に、腋窩リンパ節のコントロールも重要です。乳癌が最も転移しやすい場所―腋窩リンパ節で、全体の約40%で、腋窩リンパ節の転移が認められます。ゆえに、かつては乳癌の患者様は皆「腋窩郭清」といって、腋窩のリンパ節を全て切除するのが、標準治療でした。その合併症・後遺症として、患肢の腫脹・肩関節可動域制限などがみられ、また日常生活でも重いものを持ってはいけない、点滴を患肢からできないなどの制約を受けていました。もし、リンパ節転移がない事がわかれば、そこまで手術でとりきる必要もないのでは?という疑問から、最近の研究で、乳房や癌から一番最初に流れ着くリンパ節-「センチネル(見張り)リンパ節」といいます-を手術の際に検査して、転移がなければ、他のリンパ節にも転移していない確率が95%以上であることがわかりました。手術前にCTなどの各種検査をして、転移のなさそうな場合、センチネルリンパ節を見つける手技を行い、転移がなければ、それのみ、もしくは少し周りのリンパ節もサンプリングするような「腋窩温存手術」が、広まってきました。センチネルリンパ節を見つけるために、腫瘍の周りや乳輪下に、RIコロイドやメチレンブルーなどの色素を注入します。それら薬剤が集積したリンパ節を一定レベルの経験をつむと簡単に見つける事ができます。このような手術方法の研究発展により、早期退院が可能となると同時に、患者様の術後のQOL(生活の質)の改善が得られました。
最近では、癌病巣が広くて乳房切除を行わなければならない場合、乳房再建術という方法で、乳房を作る技術も発展してきました。生食バックなどの人工物を入れたり、自分の腹直筋や広背筋を使って、乳房を作成できます。
(3)放射線治療
乳癌の治療には放射線治療も有力な治療法です。乳房温存療法を施行された患者様は、残した乳房からの再発を防止するために、放射線照射をうけることが勧められています。方法には2通りあり、5週間毎日25回、合計50Gyの外部照射(従来標準法)と、術後翌週から3~5日間で完了する組織内照射があります。後者の場合、温存手術の時に、照射用のチューブを埋め込み、その中に小さな放射線線源を挿入して治療を行います。外照射に比べ、乳房内への精密綿密な線量分布を作成でき、皮膚や肺への副作用を最小限に抑える工夫もとられています。
頚部リンパ節や局所胸壁の再発・骨転移巣への放射線照射など、乳癌治療には欠かせない治療法の一つです。
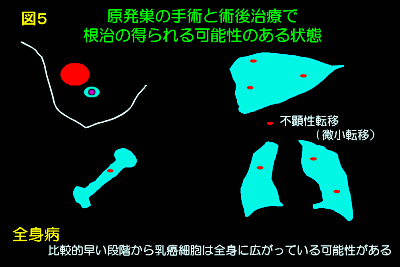
図5
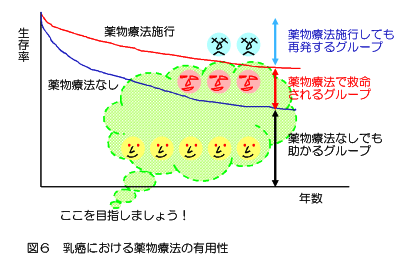
図6
5.乳癌検査
乳癌になる原因が全て解決されていない現状では、まず早期に乳癌を発見し、治療を開始しることが重要です。我が国の検診は、従来は視診・触診のみの検査でしたが、それでは、早期発見につながらず、検診の効果のない事が証明されました。平成12年には、厚生労働省通達で、50歳以上ではマンモグラフィを併用した検診を勧告しています。各自治体により、導入の状況は様々ですが、徐々にマンモグラフィ併用検診は広まってきています。平成16年からは、40歳台の女性にも適応が広まります。是非、ご自身の乳房健康を守るために、受診しましょう。
この検診を受診することも大事ですが、自分で自分の大切なおっぱいを月一度は定期的にみてさわる「自己検診」も重要ですので、是非お勧めします。
6.臨床検査
(1) 臨床試験への参加のお勧め
「臨床試験」と聞かれると何か「試されている」「実験的・・」と思われる方も多いかも知れません。皆様が今うけておられる医療の内容には、レベルの高い「臨床試験」を通して、絶対的に正しいとされるものもあれば、先人の先生方が経験で積み重ねてこられた経験則に基づくレベルのものもあったりと、色々混在しているのが現状です。EBM(エビデンスに基づいた医療)の推進が望まれる現在、経験則からエビデンスを創りあげるのが「臨床試験」です。
「臨床試験」を行うにあたっては、その専門家が集まり、議論を重ね、練り上げたアイデアを、多施設の乳腺専門医療機関で検証します。実施機関においては、IRB(臨床試験審査委員会)という、他科の先生や薬剤師・看護師などの医療従事者・法律家などから構成される委員会で、倫理的に問題がないか、安全性が保障されているかなどをくわしく吟味した上で、承認された課題のみが、実際の臨床の現場で実施される仕組みになっています。
つまり、「臨床試験」に参加されることで、最先端の医療を受けていただけるメリットがありますし、単一施設の独りよがりの治療ではなく、多施設で実施されますので、全国統一水準の普遍化された治療と一定した内容の経過観察を受けていただける安心感も得ることができると思います。
新しいお薬の「開発治験」もあります。まだ厚生労働省は認可していない薬ですが、治療に有効と考えられる新しいお薬の効果を調査するのがこの試験です。安全性については、これまでの各種試験で確認すみです。従来の治療で効果の低かった場合に、新しいお薬を試してみるチャンスが広がりますし、抗癌剤などの副作用を軽くする薬の開発も進んでいます。
(2) 当院の取り組み
当院乳腺専門チームは、全国各種の臨床試験グループに所属しています。例えば、JCOG(日本臨床腫瘍研究グループ)、CSPOR(乳癌患者のQALY向上のための治療法開発支援事業)、JACCRO(日本がん臨床試験推進機構)などの全国組織や、KBCSG(近畿乳癌研究グループ)、OBCTG(大阪乳癌治療研究会)、SOMASG(南大阪乳腺臨床研究会)などの地区組織に所属すると同時に、各地区のがん専門センター、国立病院などとの共同研究も推進中です。
臨床試験には、最先端の医療の提供と、普遍性というメリットがありますので、乳腺疾患の診断から治療(手術・薬物療法・放射線療法など)全般において、積極的に臨床試験や開発治験を提供しております。
7.トランスレーショナルリサーチ
遺伝子解析を中心とする分子生物学の進歩に従い、乳癌の診断や治療も発展しています。乳癌の予後を予測する最も重要な因子である「腋窩リンパ節転移状況」はHE染色法による病理検査で判明しますが、免疫染色法やRT-PCR法による微小転移検出の意義が研究されています。乳癌が全身病という性質が強いので、末梢血や骨髄中の微小癌細胞の検出(RT-PCR法など)も予後予測因子としての有用性が議論されている現状です。
今後、数1000もの遺伝子発現のパターン解析がマイクロアレイ解析などで明らかにされる可能性も鑑みると、その基礎的分野の発展も大いに期待できます。オーダーメイド医療の実現に向け、基礎的事実と実地臨床の橋渡し的研究として、「トランスレーショナルリサーチ」を多施設共同で実施する必要が迫られています。当院では、全国各地の乳がん専門施設と一緒に、トランスレーショナルリサーチを推進しております。今後、益々の研究成果が実地臨床で応用できるのが期待されています。
8.お問合せ先
当院の乳腺臨床担当医は、増田慎三です。上記内容などに関する、ご質問やお問い合わせは、nmasuda@alpha.ocn.ne.jpまでお気軽にe-mailでどうぞ。また、前任担当医と病棟看護師を中心に乳癌についてのハンドブックを作成しており、下記URLから内容を参照する事ができますので、是非ご利用ください。
★乳がんについての詳しい資料★
https://osaka.hosp.go.jp/seisaku/cancer/pdf/nyuugan.pdf
(この資料の閲覧用アプリケーションは、Adobe Acrobat Reader といいアドビ社が出しています。 このPDF形式閲覧ソフトがもし、あなたのパソコンにインストール
されていない場合、下記の方法で入手できます。)
●この製品のダウンロードは、下記のバナーもしくはURLからできます。
(かなり時間がかかりますのでご注意下さい)
http://www.adobe.co.jp/products/acrobat/readstep.html










